病気の知識
子宮がん
子宮の粘膜にできるガンで、子宮頸部にできる「子宮頸がん」、子宮体部にできる「子宮体がん」といいます。日本では80パーセント以上が子宮頸がんです。4~50代に多く発生していましたが性行為との関連から若年化が著しくなっています。
女性生殖器の解剖と役割
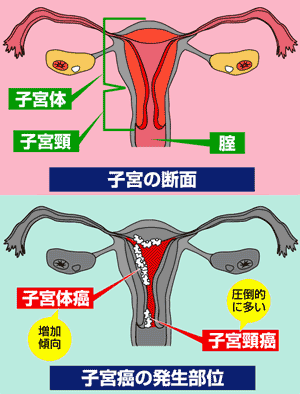
婦人科で扱う臓器は女性の生殖器です。女性の生殖器は、腟、子宮、卵管、卵巣で成り立っています。これらの臓器は腟以外はすべて体内に収められ骨盤で守られています。卵巣は左右1対あり、成熟した女性では1ヶ月ほどの周期で左右交互に卵子を一つずつ排卵します。排卵した卵子は卵管に吸い込まれ卵管を通って子宮に行きます。この途中で精子と出会えば受精し、子宮着床します。
子宮は分厚い筋肉と内膜でできています。腟と子宮の繋がった入り口の所が子宮頸部で、その奥が子宮体部です。普段は精子は子宮頸部を通過することはできませんが、排卵日が近づくと子宮頸部から分泌液がでて精子を通りやすくします。また妊娠して子宮体部で赤ちゃんが成長すると子宮頸部が閉じて、ふたの役目をします。
ここでは子宮がんについてお話します。子宮がんとは子宮の粘膜にできるがんで、子宮頸部にできるがんを子宮頸がん、子宮体部にできるがんを子宮体がんといい、かなり違った病気です。
日本では子宮頸がんが圧倒的に多くみられますが、最近高齢者の増加に伴って、子宮体がんも増えてきています。子宮がんについては現在子宮がん検診が行われています。がんは予防や早期発見が大切ですので、皆さんも是非検診を受けるようにして下さい。
《子宮がん検診》
子宮がん検診は老人保健法により1983年から行われています。対象は35歳以上の女性で、通知がきたら自治体の保健福祉センター(保健所)や指定された医療機関で安い費用で受けることができます。費用は保健所で千円以下、医療機関では2千円前後がかかります。当初は細胞診による子宮頸がんのみが対象でしたが、1988年からは検診で医師による問診の結果、不正性器出血がある50歳以上、閉経後の婦人を対象に子宮体がん検診も行われるようになっています。現在毎年3-4百万人の婦人が検診を受け、約2千5百例の子宮頸がんが発見されています。
一方子宮体がんの検診は徐々に増加してきて20-30万人が受診し、約250例の子宮体がんが発見されています。検診で発見されたがんは早期発見で進行度も低いので、症状があって病院で発見されたがんよりも生命予後が良いことが証明されています。
面倒くさがらずに一年に一回の検診を受けることをお勧めします。
どんな病気
子宮頸部にできるがんを子宮頸がんといい、産婦人科で扱うがんの中でもっとも多いものです。子宮頸がんは40歳から50歳代の経産婦に多いものです。若い時からの性体験、多人数の性体験、パートナーが多人数の性体験者である人がなり易いといわれていて、ヒトパピローマウィルスの感染が発がんに関与していることが分かってきていて、子宮頸がんの90%にヒトパピローマウィルスが見つかります。
最近では性行為との関連から20-30歳代の若年婦人で発見されることが増えてます。子宮頸がんは組織学的に扁平上皮がんといわれるものが多いのですが、ときには腺がんもみられます。
どんな症状
子宮頸がんの場合は、初期のがんでは無症状か、微量の不正出血、ことに性交時の接触出血が殆ど唯一の症状で、帯下などは普段とあまり変わりありません。中等度まで進行すると、不正出血の量も回数も増加し、接触出血のほかに特別の理由がなくても出血を繰り返すようになります。帯下は増加し、血性、肉汁様となり、次第に特有の悪臭を放つようになります。高度に進行した場合は、不正出血を繰り返し、時に大量の出血を認め、貧血を呈するようになり、帯下は膿性肉汁様となり悪臭はさらに増加します。がんの浸潤が骨盤神経を圧迫すれば、腰痛や下肢への放散痛を認めるようになり、尿管や膀胱に及べば、膀胱炎や腎盂炎、水腎症など尿路系の障害が発生し、直腸を侵せば便秘や血便を認めるようになります。
どんな診断・検査
子宮頸がんの場合は、まず子宮腟部や子宮頸管の細胞診を行います。細胞診が陰性でない場合は、コルポスコピー(腟拡大鏡診)により子宮腟部表面を拡大観察し、疑いの部分または異常の部分を狙い、組織を採取する組織診を行います。組織学的にがんが確定したら、がんの子宮頸部への浸潤度を確かめるために、子宮頸部の円錐切除を行い、上皮内がんや初期浸潤がんを診断します。
子宮頸部へのがんの浸潤を医師が肉眼的に確認できるようであれば、がんは進行がんであるので、腟壁や子宮旁結合織への浸潤の有無を内診や直腸診により確認し、必要があれば、膀胱および直腸への浸潤の有無を検索するため、膀胱鏡や直腸検査を行います。
これらの治療前の一連の検査は、期別診断を兼ねており、その後に行われる治療方式の選択と直接関連があるので、重要です。
どんな治療
子宮頸がんの場合は、手術療法と放射線療法が基本です。日本における一般的な治療方式は、0期やIa期(数字が低いほど浸潤が少ない)は手術療法のみで、Ib期やII期はリンパ節の郭清を含む広汎な手術療法を行い、これに放射線療法を併用する。III期、IV期は、主体は放射線療法で、手術療法は極めてまれです。
近年、抗がん剤を用いた化学療法が注目され、手術療法や放射線療法の併用療法または補助療法として効果が認められています。転移、再発がんなどの治療には積極的に使用されています。使用される主な薬剤にはシスプラチン、ブレオマイシン、カンプトテシン、5-FU系の抗がん剤などがあります。
どんな予防法
子宮頸がんの予防には子宮がん検診が効果を上げています。検診で見つかったがんのほうがその後も結果が良いこともわかっています。是非一年に一回の検診を受けて下さい。
検診は35歳以上ですが、近年、性生活の変化によって性器ヘルペスやヒトパピローマウィルスの性行為感染症が、若年者に急増しています。したがって、子宮頸がんの前がん状態や初期がんで発見される若年者も増えていますから、若い方も妊娠や、その他の機会に産婦人科へ行った時に検診をしてもらうようにして下さい。
どんな病気
子宮体がんは子宮体部の粘膜上皮より発生するがんで、別名子宮内膜がんともいわれていて、組織学的にはおもに腺がんで、扁平上皮がんはまれです。50歳以降ことに閉経後の婦人に多い病気です。
また糖尿病、肥満、高血圧などを有する婦人や不妊婦人に多く、発症には内分泌環境の異常との関連が推測されています。最近高齢者の子宮体がんが増えていますので、今あげたような状態の婦人は生活様式の変更を考慮することと、定期的な検診が必要です。子宮体がんに多い腺がんは放射線が効きにくいものです。
どんな症状
子宮体がんの場合は、無症状に潜在的に進行することが多いが、主症状は不正出血と帯下であり、閉経期前後に不正出血を呈したり、閉経後の子宮出血は要注意です。帯下は初期には普段と変わらないが、次第に血性、膿性、肉汁様となり、悪臭を放つようになります。
がん性変化により子宮口の狭窄や閉塞をきたすようになると、子宮腔内に血性や膿性の分泌物が貯留し、子宮は増大し、一定量溜まると、子宮内容物を排出しようと子宮収縮が生じ陣痛様の下腹痛を認めるようになります。がんの浸潤が骨盤壁や膀胱、直腸に及べば、子宮頸がんと類似の症状を呈します。
どんな診断・検査
子宮体がんの場合は、子宮内腔の細胞診を行い、細胞診が陰性でない場合は、子宮内腔の内膜を掻爬により採取し内膜組織診を行い、がんが確定したら、子宮頸部へのがんの浸潤の有無を検索するため、子宮頸管診査掻爬を行います。
必要があれば、子宮頸がんと同様、膀胱および直腸への癌の浸潤の有無を検索するため、膀胱鏡や直腸検査を行います。
子宮頸管診査掻爬による子宮頸部へのがん浸潤の有無の検索は初期がんか進行がんかの期別診断やその後の治療方式の選択に極めて重要です。
どんな治療
子宮体がんの場合は、子宮内膜がんであるので治療法は子宮頸がんとは少々異なり、放射線療法は効果が少ないが、化学療法やホルモン療法が奏効する場合があります。したがって、手術療法を基本としますが、化学療法やホルモン療法を併用または補助療法として行います。
主な薬剤はシスプラチン系、アドリアマイシン、エンドキサン、5-FU系の抗がん剤や高用量の黄体ホルモン剤などです。
どんな予防
子宮体がんは糖尿病、肥満、高血圧などを有する婦人や不妊婦人に多いので、発症には内分泌環境の異常との関連が推測されています。上記の合併症を有している婦人は生活様式の変更を考慮し、定期的な検診が必要です。
検診の対象は不正出血がある、50歳以上の閉経後の婦人ですが、この検診者のうち0.9%で子宮体がんが発見されており、また高齢婦人に子宮体がんが増えていますので、是非検診を受けるようにして下さい。
検診で見つかったがんのほうが治療成績が良いことが分かっています。
 0120-344-544
0120-344-544



