病気の知識
肺がん
がん発生のメカニズムはまだ十分には解明されていませんが、肺がんにおいては喫煙がその発生に最も密接に関わっている危険因子です。
肺がんは年々増加しています。症状が出にくいため早期発見しにくく、発見された時点で遠隔転移を伴う症例が多く見られます。他のがんに比べて切除率が低いため治りにくいがんとも言えます。しかしながら、胸部CT検診の普及により、胸部X線写真の検診より早期の肺がんが多く発見されるようになってきました。
どんな病気
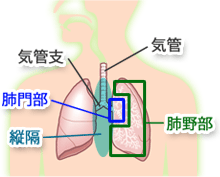
肺(気管支から肺)に発生する悪性腫瘍のことを肺がんと呼びます。肺がんには、気管支や肺の上皮などから発生する肺癌とその他の肺組織(結合組織・筋肉・脂肪など)から発生する肉腫に大きく分けられますが、そのほとんどが“肺癌”で、肺の肉腫は極めて稀です。
肺がんも他臓器のがんと同じように周囲の臓器に直接浸潤したり、肺内のリンパ管や血管に浸潤してリンパ節転移や他の遠隔臓器(脳・肺・肝臓・骨・副腎など)に血行性転移を起こします。
肺がんは年々増加しています。症状が出にくいため早期発見しにくく、発見された時点で遠隔転移を伴う症例が多く見られます。他のがんに比べて切除率が低いため治りにくいがんとも言えます。しかしながら、胸部CT検診の普及により、胸部X線写真の検診より早期の肺がんが多く発見されるようになってきました。
■肺がんの原因──────────
がん発生のメカニズムはまだ十分には解明されていませんが、肺がんにおいては喫煙がその発生に最も密接に関わっている危険因子です。
喫煙は肺がんのリスクのなかで最も影響が大きく、タバコの煙の中には多くの発がん物質が含まれています。タバコを多く吸う人ほど肺がんにかかりやすく、タバコを吸った程度を表す指数として“喫煙指数”というものがあります。
喫煙指数=1日のタバコの本数×喫煙年数
この喫煙指数が600以上(たとえば1日20本を30年間)の人が重喫煙者であり非喫煙者に比べて肺がんの高危険群となります。また、喫煙開始年齢が早いとさらに危険率が増加し、男性に比べて女性のほうが喫煙による影響が高いこともわかっています。本人がタバコを吸わなくても、周囲に喫煙している人がいるとその影響が問題となります。“間接喫煙”あるいは“受動喫煙”と言いますが、タバコから直接出る煙は、フィルターを通らないために本人が吸う煙より高濃度の発がん物質が含まれています。このために、職場や公共の場での喫煙が制限されるようになってきました。
その他の原因としては、食事の欧米化、大気汚染なども言われていますが、明らかな証明はされていません。特殊な肺がんの原因として、アスベストやクロムへの曝露などがありますが、特殊な職業に携わった人のかかる肺がん(職業性肺がん)であり、一般の方が心配する必要はありません。
■肺がんの統計──────────
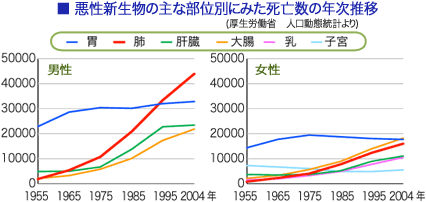
肺がんは男性に多く、男女比は約3対1です。これは、男性の喫煙率が高いためです。日本男性の喫煙率が50%以下に低下したのは2002年であり、欧米先進国に比べて依然とかなりの高率です。また、日本女性の喫煙率は15%前後で横ばいとなっています。
毎年の死亡原因のトップは、がん死亡(1981年以降)で、2002年には30万人以上の人が死亡しています。その中で肺がんは1998年に胃がんを抜いて1位となり、毎年5万人以上の人が死亡しています。その死亡数は、40年前に比べて10倍に増加し、15~20年後には現在の2倍である10万人以上の肺がん死亡が予測されています。
■肺がんの分類──────────
肺がんは、他の臓器のがんと比較すると組織型が多様です。胃がん・大腸がん・乳がんなどでは腺癌、食道がん・喉頭がんなどは扁平上皮癌がほとんどですが、肺がんは、腺癌(約60%)、扁平上皮癌(約20%)が多いものの、小細胞癌(15%以下)、大細胞癌(5%以下)と多種にわたっています。また、この主な4つのタイプ以外の組織型もみられますが、発生頻度は稀です。
*腺癌は、呼吸器症状が出にくいため検診が大切
肺がん全体の60%以上を占める腺癌は、タバコとの関連が少なく、気管支などから離れた肺の中に発生(肺野型)します。そのために、咳や血痰等の呼吸器症状が出にくいのが特徴です。ですから、定期的な胸部X線写真やCT検査などが、必要となります。
*扁平上皮癌は、喫煙者に血痰などの呼吸器症状がみられたら要注意
肺がん全体の約20%を占めるタバコと関連の深い扁平上皮癌は、気管支鏡査でみえる範囲(肺門型)にもできやすいため、早期に血痰などの症状が出ることがあります。そのような場合、胸部X線写真やCT検査だけでなく、喀痰細胞診がとても有用な検査となります。40歳以上の喫煙者で血痰がみられた場合には、喀痰細胞診だけでなく気管支鏡検査も施行したほうが良いかもしれません。
*小細胞癌は、進行が早いが抗癌剤や放射線の感受性が高い
肺がん全体の約15%程度を占める小細胞癌は扁平上皮癌と同様にタバコとの関連が深い癌であり、小さいうちから転移を起こしやすい特徴があります。他の組織型の肺がんとは異なり、抗癌剤や放射線の感受性が高いため、独自の治療体系が確立されています。
*大細胞癌は、進行がはやい
肺がん全体の約5%を占めますが、腺癌と同様に肺の中にできやすく進行が早いのが特徴です。
*その他の肺がんは、かなり稀
肺癌の代表的な組織型は、上記の4つです。他にも、カルチノイド、腺扁平上皮癌、唾液腺型癌などがありますが、稀です。
細胞の形態・発生部位・喫煙との関連・検査方法・治療戦略からみると以下のように分類されます。

■肺がんの進行度(病期)──────────
肺がんにおける病期は、潜在癌、0期、I期、II期、III期、IV期に分かれ、I期からIII期は更にA期とB期に細分化されています。この順に病期が進行し、治りにくい状態となります。それぞれの進行度に応じた治療計画が考えられています。肺がんの原発巣のT(tumor)、リンパ節転移のN(node)、遠隔転移のM(metastasis)の組み合わせ(TNM分類)でこの進行度が決まります。それぞれの治療の前後で、この進行度評価をおこないます。外科療法の場合には、手術前の臨床的な進行度の評価を行いますが、手術後に切除した肺(+合併切除した周囲臓器)やリンパ節の顕微鏡的な検索による病理学的な進行度の評価も行います。
*潜在がんと0期
痰の中にがん細胞が確認されるものの、検査をしても病変部位が判らない(TX)早期の肺癌を潜在癌と言います。0期は、病変部位は判るものの気管支粘膜の表面に存在する非常に早期の肺がん(Tis)のことです。
*I期(IA期とIB期)
肺内の病変のみで、がんの大きさが3cm以下(T1)をIA期、3cmを超えるもの(T2)IB期と細分しています。
*II期(IIA期とIIB期)
肺がんと同側の肺内や気管支周囲に存在するリンパ節(1群リンパ節)に転移を認める場合で、I期と同様にがんの大きさが3cm以下(T1)をIIA期、3cmを超えるもの(T2)をIIB期と細分しています。また、リンパ節転移を認めない肺がんで胸壁や横隔膜に浸潤しているもの(T3)もIIB期です。
*III期(IIIA期とIIIB期)
両側の肺に挟まれた部位を解剖学的に縦隔と言いますが、その部位に存在する縦隔リンパ節(2群リンパ節)に転移を認める場合(N2)をIIIA期、肺がんが縦隔に存在する臓器(食道・心臓・大動脈・大静脈・胸椎)に浸潤した場合(T4)、肺がんが肺胸膜(肺表面の膜)に浸潤して胸腔内(肺の存在するスペース)に小さな転移巣を形成したりがん細胞が浮遊する胸水(胸腔内に存在する液体)を認める場合(T4)、そして肺癌と反対側の縦隔や首のリンパ節に転移を認める場合(N3)などをIIIB期としています。
*IV期
肺がんの大きさやリンパ節転移の有無に関係なく、肺がんの存在する肺葉とは別の肺葉や脳、肝臓、骨、副腎などの臓器(遠隔臓器)に転移を認める場合(M1)すべてIV期に含まれます。
■肺がんの進行度(病期)──────────
肺がんにおける病期は、潜在癌、0期、I期、II期、III期、IV期に分かれ、I期からIII期は更にA期とB期に細分化されています。この順に病期が進行し、治りにくい状態となります。それぞれの進行度に応じた治療計画が考えられています。肺がんの原発巣のT(tumor)、リンパ節転移のN(node)、遠隔転移のM(metastasis)の組み合わせ(TNM分類)でこの進行度が決まります。それぞれの治療の前後で、この進行度評価をおこないます。外科療法の場合には、手術前の臨床的な進行度の評価を行いますが、手術後に切除した肺(+合併切除した周囲臓器)やリンパ節の顕微鏡的な検索による病理学的な進行度の評価も行います。
*潜在がんと0期
痰の中にがん細胞が確認されるものの、検査をしても病変部位が判らない(TX)早期の肺癌を潜在癌と言います。0期は、病変部位は判るものの気管支粘膜の表面に存在する非常に早期の肺がん(Tis)のことです。
*I期(IA期とIB期)
肺内の病変のみで、がんの大きさが3cm以下(T1)をIA期、3cmを超えるもの(T2)IB期と細分しています。
*II期(IIA期とIIB期)
肺がんと同側の肺内や気管支周囲に存在するリンパ節(1群リンパ節)に転移を認める場合で、I期と同様にがんの大きさが3cm以下(T1)をIIA期、3cmを超えるもの(T2)をIIB期と細分しています。また、リンパ節転移を認めない肺がんで胸壁や横隔膜に浸潤しているもの(T3)もIIB期です。
*III期(IIIA期とIIIB期)
両側の肺に挟まれた部位を解剖学的に縦隔と言いますが、その部位に存在する縦隔リンパ節(2群リンパ節)に転移を認める場合(N2)をIIIA期、肺がんが縦隔に存在する臓器(食道・心臓・大動脈・大静脈・胸椎)に浸潤した場合(T4)、肺がんが肺胸膜(肺表面の膜)に浸潤して胸腔内(肺の存在するスペース)に小さな転移巣を形成したりがん細胞が浮遊する胸水(胸腔内に存在する液体)を認める場合(T4)、そして肺癌と反対側の縦隔や首のリンパ節に転移を認める場合(N3)などをIIIB期としています。
*IV期
肺がんの大きさやリンパ節転移の有無に関係なく、肺がんの存在する肺葉とは別の肺葉や脳、肝臓、骨、副腎などの臓器(遠隔臓器)に転移を認める場合(M1)すべてIV期に含まれます。
どんな症状
肺がんの症状は、腫瘍の進展(直接浸潤と遠隔転移)による症状と腫瘍が産生するたんぱく質によって引き起こされる症状(腫瘍随伴症候群と言います)に分けられます。
*肺野部の肺がんは、早期では無症状!
まず、肺野部に発生する肺がんでは早期に症状が出現しません。進行して周囲臓器に浸潤すると胸痛や背部痛などの症状が出現することがあります。腫瘍細胞から粘液を産生する腺癌では、その粘液が多量の喀痰として排出されることが稀にあります。また、肺胸膜(肺表面の膜)にがんが露出して、がん性胸膜炎の状態に至ると胸痛のほかに胸水が大量に貯留することがあります。貯留した胸水の分だけ肺がつぶれてしまうため、その程度に応じて労作時の息切れや安静時の呼吸困難を自覚することがあります。症状のない時期に肺がんを発見するためには、定期的な胸部X線写真やCT検査が必要となります。
*喫煙者に血痰がみられたら要検査!
肺門部に発生することが多い扁平上皮癌や小細胞癌では、気管支壁に浸潤するために咳がみられることがあります。扁平上皮癌では、正常の気管支粘膜を破壊するために咳だけでなく血痰を伴うこともあります。また、肺癌が気管支を閉塞して肺炎の症状を呈することもあります。喫煙者の場合には、肺野部の肺癌だけでなく、肺門部の肺癌のリスクもあるため胸部X線写真やCT検査だけの検診では不十分で、喀痰細胞診も必要な検査です。
*頭痛や嘔吐そして麻痺症状、腹部症状や局所の痛みで発見される肺がん
肺がんは血行性転移を起こしやすいがんであることから、肺がんそのものによる症状の前に転移先の症状で発見されることがあります。脳転移による頭痛や嘔吐あるいは麻痺症状、肝転移による腹痛、そして骨転移による局所の痛みが初発症状となる患者さんもいます。
*肺がんでも、声がれが起こりうる
声を出す声帯(気管の入り口にある両側のひだで、声を出すために呼気に振動するところです)の動きは、反回神経という神経がその動きをコントロールしています。その神経はなぜか、両側の神経とも肺の存在する胸腔内に降りてきてから声帯まで上行していきます。そのため、肺がん自身や転移リンパ節の浸潤によって、反回神経が麻痺してしまうことがあります。その結果、片方の声帯の動きが悪くなり、声がかれてしまったり、食事をむせやすくなったりすることがあります。
*肺がんに伴う稀な全身症状(腫瘍随伴症候群)
肺がんによる症状は、腫瘍や転移リンパ節による局所進展の症状と遠隔転移先の症状のほかに、全身症状を伴うことが稀にあります。この原因は、腫瘍細胞から分泌されるホルモン様物質の作用によるものと考えられています。代表的な症状として、手足の末梢が腫大し、爪の湾曲が増加して太鼓のばち指状になることがあります。これに伴って、手足の末梢に疼痛を伴うことがありあます。この随伴症状は、肺がんだけでなく慢性の肺疾患や心臓病にもみられる全身症状で肥大性骨関節症といいます。
どんな検査
肺がん治療に必要な検査の目的は、大きく分けて3つあります。
1.肺がんの確定診断
2.肺がんの進行度診断
3.患者さんの全身機能検査
*肺がんと診断するための検査 <喀痰細胞診>
喫煙者で血痰や咳などの呼吸器症状が持続する患者さんには、必須の検査です。肺門型の早期肺がんは、胸部X線写真やCT検査では異常所見のないことが多く、喀痰細胞診が早期発見の手段となり得ます。喀痰細胞診におけるがん細胞の陽性率は、回数を重ねると向上するため3日間の検査が必要です。しかしながら、この検査でがん細胞が確認されても、その原因病巣が判りませんので、気管支鏡検査による病変部位の検索が必要となります。
*肺がんと診断するための検査 <気管支鏡検査>
気管支鏡検査は、胃ファイバー検査と同じような検査です。喉に局所麻酔を行い、気管から両側の肺の気管支内にファイバーを挿入します。可視範囲内の観察と肺野病変の確定診断が主な目的となります。肺内病変のほとんどが直接観察することができないため、気管支鏡下に色々な器具を用いて病変に到達して小さな組織や細胞を採取して病理診断を行います。その器具が病変に到達しているかどうかの確認は、X線透視で行います。そのため、X線透視で確認しにくい病変(胸部X線写真で見えにくい病変のことです)は、気管支鏡検査による診断が困難となります。
*肺がんと診断するための検査 <CTガイド下肺生検>
CTガイド下肺生検は、X線透視で確認しにくい病変や気管支鏡検査で確定診断に至らなかった病変などが対象となります。CT検査をおこない病変部の位置を確認し、患者さんの短時間息止めの間に経皮的に生検針を刺入し、その針の先端が腫瘍内であることをCT検査で確認してから、組織を採取します(刺入後は、浅目の呼吸をしてもらいます)。肺の表面から針が肺内に刺入されるため、肺表面には必ず小さな穴が開きます。まれに、その小さな穴から肺の外に空気が漏れて肺がしぼんでしまうこと(気胸といいます)があるため、入院して検査をおこなっています。
*肺がんと診断するための検査 <開胸肺生検>
全身麻酔の手術により、肺の部分切除をおこない組織診断する方法です。その一手段として胸腔鏡という技術があり、患者さんの負担の少ない方法で診断がつくようになりました。
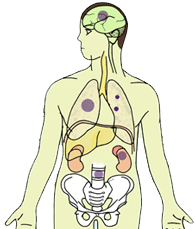
*全身への広がりを調べる検査
がんにおける血行性転移のおもな標的臓器は、脳・肺・肝臓・骨・副腎であり、これらの部位が検査の対象となります。

などが一般的に行われています。最近では、全身のPET検査も施行されるようになってきました。
*患者さんの元気さを調べる検査
肺がんに対する治療が安全に遂行できるかどうかを判定するためには、患者さん自身の元気さを評価する必要があります。肺機能検査や血液ガス分析による肺機能の評価、歩行負荷前後の心電図による心臓の虚血性変化の有無や不整脈のチェック、血液・尿検査から肝臓・腎臓の機能評価を行い、その他の合併症(糖尿病・動脈硬化症に伴う合併症・呼吸器合併症、下肢静脈瘤など)の有無やその程度の評価も必要となります。また、患者さの元気さの評価としては、これらの各臓器の機能評価や合併症のチェックのほかに日常生活における活動度の評価(performance status:PS)も重要です。

どんな治療法
患者さんは、以下の6つのような治療方法が選択できます。
治療方法を選択するにあたっては、考えられるあらゆる治療方法に関する十分な説明を受け、それらの内容を理解して同意できたかどうか、いわゆる“Informed Consent;IC”が大切なポイントとなります。
それぞれの臨床病期に応じて、外科療法・放射線療法・化学療法を単独あるいはこれらの治療を組み合わせた治療(集学的治療)が行われます。
標準的な治療方法やその他に考えられる治療方法、その治療に耐えられるかどうか、期待できる治癒率、合併症・副作用などについて理解した上で、最終的には自分の意志で治療方法を選択する時代になってきました。
■外科療法(手術)──────────
手術適応は、臨床病期I期、II期とIII期の一部と考えられています。I期とII期の手術適応に関しては、どの専門病院でも異論の無い適応です。しかしながら、III期の手術適応に関しては専門病院でも意見の分かれるところです。III期の手術適応の有無に関して大事な点は、III期の患者さんの治療には外科療法・放射線療法・化学療法の治療を組み合わせた集学的な治療になる可能性が高いことから、肺がん診療に関わる呼吸器外科・呼吸器内科・放射線科による合同の検討会で決定された治療方針であるかという事です。
進行度以外の手術適応の判断基準としては、以下の3点が考えられます。
第1点は、術後の生活の質(quality of life=QOL)が保たれるかどうかです。その判断基準の最大のポイントは、術後の残存する肺機能がどれだけ残りうるかという事です。“手術は成功しても、その代わりに在宅酸素が必要となります。”では、手術を受けるべきかどうか、迷われるはずです。
第2点は、手術の危険性とおこりうる術後合併症の可能性です。これらの説明に関しては、外来である程度の説明を受けるべきです。入院してから、手術の前日や2日前に初めて手術のリスクや合併症のなどの説明を聞かされても、既に賽は投げられているからです。
第3点は、外科療法以外の治療方法に関する説明を受けているかどうかです。当然ながら、医師の方には外科療法以外の治療方法に関しても説明をする義務があります。たとえ外科療法が一番手の治療方法であっても、二番手以降の治療方法の説明を受け、治療方法の決定の判断材料にする必要があります。
肺がんに対する手術術式は、標準手術を基本として拡大手術と縮小手術の3つに分けられます。
*標準手術
肺がんの標準手術は、原発巣の存在する肺葉切除(あるいは片肺全摘)とその領域のリンパ節郭清(リンパ節をまとめて摘出することをリンパ節郭清と言います)が基本となっています。また、気管や太い気管支に病変が存在する場合、切除したあとに気管とあるいは気管支同士を吻合する手術を気管・気管支形成術と言います。特殊な形成術でなければ、この術式も現在では標準手術に含まれています。
*拡大手術
肺がんが直接に浸潤した周囲臓器の合併切除を伴う手術や標準的なリンパ節郭清の範囲より広範囲のリンパ節郭清を行う手術などをまとめて拡大手術と言います。
合併切除する周囲臓器が胸壁・心膜・上大静脈・左心房などの肺がんの切除成績は比較的良好ですが、横隔膜・大動脈・椎体・食道などの臓器を合併切除した手術成績は不良であり、それらの手術適応は慎重でなくてはいけません。また、リンパ節転移を伴っている肺がんや複数の臓器に浸潤している肺がんの手術成績は不良ですから、それらの手術適応はさらに慎重でなければなりません。
*縮小手術
肺の切除する範囲が肺葉切除より小さな肺切除や、標準的なリンパ節郭清の範囲より狭い範囲を郭清する手術などを縮小手術と言います。
標準手術に耐えられない高齢者や心・肺機能に制約のある患者さんには、残存する肺機能や手術侵襲を考慮して、切除する肺の縮小やリンパ節郭清の省略などの縮小手術が検討されます。このような患者さんに縮小手術を選択する場合は、消極的適応と言います。最近では、CT画像でしか認識できないような早期の肺がんが発見されるようになり、その肺がんの中には標準手術をしなくても根治性が保たれる肺がんが存在します。このような肺がんの場合には、患者さんが標準手術に耐術可能であっても、縮小手術を施行することがあり、積極的な縮小手術の適応と考え前者とは明確に区別しています。
■放射線療法──────────
*根治的放射線治療
全身的なリスクのためにあるいは手術を拒否されたI期とII期の非小細胞肺がんの患者さんには、根治的放射線単独治療の適応があります。放射線治療の通常照射は、1日1回2Gy(放射線線量)を週5回照射する通常分割照射という方法で総線量60-65Gy照射(6-6.5週間で)します。近年、放射線治療効果を高める方法として、CTシミュレーションによる三次元治療計画がたてられるようになり、病巣周囲の正常肺組織への影響を減らし、病巣に大量の線量を照射(定位放射線照射:SRTあるいはSRI)することが可能となってきました。
重粒子線や陽子線などを用いた放射線治療が限られた施設で行われるようになっていますが、これらの治療方法は研究段階であり一般的な治療方法ではありません。手術不能な局所進行肺癌に対しては、放射線療法と化学療法の併用が標準治療ですが、化学療法が行えないような症例には、放射線療法が単独で行われます。
*術前の放射線治療(術前照射)
非小細胞肺がんで肺尖部(肺の先端)から胸壁に浸潤した肺がんなどの場合には、手術前に放射線治療を施行することが一般的です。最近では、この肺尖部の肺がんに対して、化学療法も併用した術前の放射線治療が施行されるようになってきました。
*術後の放射線治療(術後照射)
肺がんに対して手術が行われても、腫瘍からギリギリのところでの切除となった患者さんには、術後に放射線治療を施行することがあります。その目的は、切除局所の再発を予防するためです。
*予防的全脳照射?
小細胞肺癌で胸腔内の病変が初期治療でコントロールされた患者さんには、予防的に全脳照射を行うことが強く勧められています。
■化学療法(抗がん剤治療)──────────
90年代に開発されたいわゆる新規の抗がん剤を用いても、肺がんを根治させることはかなり困難な状況です。従って、肺がん治療における化学療法の目的は現在のところ、肺がんの進行を抑えて質のよい生活(quality of life : QOL)をできるだけ長く持続してもらうことです。IV期の非小細胞肺がんに対するシスプラチンを含む抗がん剤治療は対症療法(ベストサポーティブケア)より生存期間を延長しQOLも改善することがわかっております。このことは、高齢者の患者さんであっても全身状態が良好であれば、同様に生存期間の延長とQOLの改善が得られると考えられています。
非小細胞肺がんに対する化学療法は、シスプラチンもしくはカルボプラチンなどのプラチナ製剤と呼ばれる抗がん剤に別の種類の抗がん剤(パクリタキセル・ドセタキセル・塩酸イリノテカン・ビノレルビン・ゲムシタビンなど)のどれか1つを組み合わせた2剤併用療法であり、これを3-4週間隔で4コース繰り返しておこなうことが標準治療となっています。
★分子標的治療であるゲフィチニブ(商品名:イレッサ)治療
分子標的治療とは、がん細胞に特異性のある標的分子のみに作用して、正常細胞への悪影響をできるだけ少なくして、がん細胞だけに効果を示すように開発された薬剤のことをいいます。近年、肺がん治療のなかでその先駆的な薬剤がゲフィチニブ(商品名:イレッサ)です。
イレッサは、2002年7月世界に先駆けて日本ではじめて「手術不能又は再発非小細胞肺がん」を適応として承認された抗がん剤です。吐き気、脱毛、血球減少等の従来の抗がん剤で認められた副作用が少なく、また、劇的にその効果を認める患者さんがみられることが示されました。しかしながら、一部の症例(約5%)で、致死的となりうる重篤な肺障害の発生が問題となっています。また、化学療法を施行されていない患者さんや手術後に再発を予防するための補助療法における有効性及び安全性が確立していません。最近になり、女性、腺癌、非喫煙者に本剤の効果を示す例が多いことが判明してきました。この薬剤を使用する場合は効果と危険性を十分に考慮した上で使用するかどうかを決定する必要があります。イレッサの使用に関しては、そのガイドラインが作られており、希望される患者さんすべてに、使用できるものではありません。
一方、小細胞肺がんは非小細胞肺がんに比べて進行が早く、潜在的には遠隔転移を伴う全身の疾患と考える必要があります。抗がん剤に対する感受性が良好であることから、化学療法が治療の中心となります。使用する抗がん剤はシスプラチンとエトポシドあるいはシスプラチンと塩酸イリノテカンなどであり、これらの併用療法を3-4週ごとに4コース行なうことが標準的な治療方法です。肺野部に発生した小細胞肺がんの中には、これらの化学療法と手術もしくは放射線療法を組み合わせた集学的治療により根治する患者さんもみられます。
★術後の抗がん剤治療
数年前までは、非小細胞肺がんにおける術後の化学療法の有用性は認められていませんでした。この1~2年の間に、IB期の腺癌には経口の抗がん剤であるUFTの有用性が報告され、また欧米ではIB期以上の術後にプラチナ製剤を含む化学療法の有用性があいついで報告されました。術後の化学療法は、標準的な治療として強く推奨されてはいませんが、これらの結果をふまえ、対象となる患者さんにはその有用性を説明しています。
 0120-344-544
0120-344-544



