病気の知識
膵臓がん
膵癌の主症状としては、腹痛が最も多く(約40%)、黄疸(約15%)、背部痛(約10%)などがあります。その他、食欲不振、体重減少、全身倦怠感などがあります。膵頭部癌では、膵頭部を胆管が貫通しているため、膵頭部癌による胆管の閉塞がおこり、閉塞性黄疸が起こります。一方、膵体部、膵尾部に発生した癌は症状を来しにくく、腹痛、食欲不振、体重減少などの自覚症状があります。
どんな病気
≪膵臓とは?≫
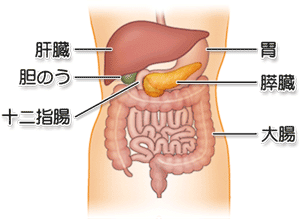
膵臓は、胃の裏側に、横たわる様に位置した実質性臓器で、長さ15-20cm、幅3-4cm、重さ80-100gの淡黄色の臓器で(図1)、その機能は、アミラーゼ、リパーゼ、トリプシノーゲンなどの酵素を分泌してタンパク質や脂肪などの消化に関わっているとともに、インスリンやグルカゴンなどのホルモンを分泌し、血糖調節などの機能に関わる臓器です。
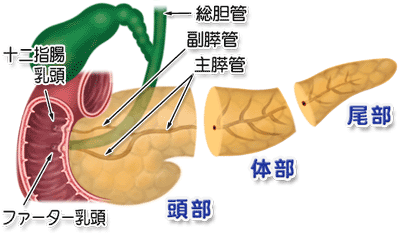
便宜上、膵臓を、十二指腸に近い部分から、頭部、体部、尾部と3つの部分に分けています(図2)。膵酵素は、膵管という導管を介して十二指腸乳頭部に排泄されます。
≪膵臓の働きとは?≫
膵臓の酵素分泌、つまり外分泌機能を、もう少し説明しますと、膵臓は1日に1200 mlから3000 mlの膵液 (pH 7.5 から8.8、アルカリ性)をつくり膵管を介して十二指腸乳頭部から十二指腸内に分泌します。したがって、膵管に閉塞や狭窄があったりして、膵臓の消化液分泌が障害されますと、膵外分泌障害としての消化や吸収に異常がおこり、下痢や便秘などの症状が出ることがあります。また、消化吸収障害により体重減少や全身倦怠感などの症状を呈することもあります。また、膵管閉塞に伴って、腹痛や背部痛あるいは心窩部不快感などの症状が出ることもあります。また、膵管の閉塞や狭窄による膵炎症状(腹痛や血清アミラーゼ上昇)がでることもあります。
膵臓のもうひとつの大事な機能であるホルモン分泌機能に関して、もう少し説明しますと、ホルモン分泌機能、つまり、内分泌機能は、膵臓に存在する内分泌細胞の集合体であるランゲルハンス島が司ります。ランゲルハンス島は膵内に20万から200万個もあり、いろいろのホルモンを作っています。特に重要なのはインスリンを作るα(アルファ)細胞というものです。このインスリンをつくるα細胞の機能が障害されて糖尿病になる場合を膵性糖尿病といいます。
膵癌の患者さんには糖尿病を合併することも多く、また、糖尿病の経過中に膵癌が発見されることもあります。
≪膵臓の中には、いくつか種類があるのでは?≫
一般に膵癌というと膵管癌を指します。膵癌の90%以上を占めているためです。膵管癌の予後は、消化器癌の中で最も悪いといえます。膵管癌で手術的に癌が取り切れたと判断された患者さん(治癒切除例)の予後でも、10%から20%前後との報告されています。医療の発達した現在でも、膵管癌の患者さんの中には多くの切除不能症例があるということは特記すべき事柄です。
膵癌の中の頻度の低いものとして、粘液産生性嚢胞性膵癌や膵管内乳頭状膵癌などと呼ばれる特別なタイプがあります。これらの特別なタイプは、一般的に、膵管癌に比して悪性度が低く予後が比較的良好であるといわれています。
どんな症状
膵癌の代表的な主症状としては、腹痛が最も多く(約40%)、その他、黄疸(約15%)、背部痛(約10%)などがあります。その他、食欲不振、体重減少、全身倦怠感などがあります。
膵頭部癌では、図2のように、膵頭部を胆管が貫通しているため、膵頭部癌による胆管の閉塞がおこり、閉塞性黄疸が起こります。黄疸は、皮膚や眼球の黄染、尿の黄染、皮膚の痒み、などの症状をきたします。黄疸そのものは、採血検査で簡単に診断が可能です。
一方、膵体部、膵尾部に発生した癌は症状を来しにくく、腹痛、食欲不振、体重減少などの自覚症状がありますが、通常の採血検査では異常が出にくいため、発見が遅れることが、膵頭部癌に比較して、多いといわれています。
どんな診断・検査
≪どのような場合、膵臓の検査が必要か?≫
膵臓は、胃の裏側に位置し、胃の中のように内視鏡的に直接に観察できない臓器であるため、検査も複雑で、検査のテクニックも要求されます。閉塞性黄疸は必然的に専門検査の対象となるでしょうが、これ以外の以下のような症状があるときには、膵臓の検査に関して専門の消化器科の医師に相談が必要と考えられます。
(1)最近、上腹部痛や吐き気があり、食欲不振で、胃内視鏡検査を受けたが特別な原因がなく、胃薬の投与を受けているが、腹痛が改善しない。しかも体重減少もみられる。
(2)最近、糖尿病と診断され、運動療法や食事療法などによる、血糖管理の効果が認められず、インスリン投与を受けているが、膵臓に関する検査を受けていない。しかも、原因のはっきりしない高度の体重減少や上腹部痛、背部痛がある。
(3)最近、腹部超音波検査で、膵管の拡張を指摘されたが、その後、専門の検査を受けていない。
(4)最近、腹部超音波検査で、胆管の拡張、胆嚢の拡張を指摘されたが、その後、専門の検査を受けていない。
(5)最近、血液中のアミラーゼやリパーゼが高値で、慢性膵炎の疑いがあるといわれているが、その後、精密な検査を受けていない。
上記の様な場合などは、膵臓の検査を受けるといいでしょう。上記のような症状や閉塞性黄疸に関しては、膵癌の他、胆管癌、十二指腸乳頭部癌などでもみられる症状です。
≪膵癌の検査にはどのようなものがあるの?≫
(1)超音波検査
直接に膵癌をとらえられることもありますが、間接所見として、膵管拡張、胆管拡張、胆嚢拡張などの所見を得ることができます。この検査は、胃に食物があると不正確となりますので、早朝、飲食前に行うことが必要となります。技量の差がはっきりでますので、専門家による検査が大切です。
(2)腹部CT
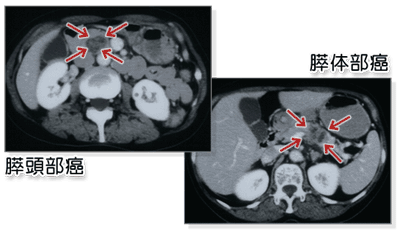
膵体部癌(図3)と膵頭部癌(図4)を示します。膵癌のしこりが大きいほど明瞭に描出できると考えられます。しかし、一般の腹部CT検査では、2cm以下などの小さな膵癌の腫瘤などは検出できない可能性があります。
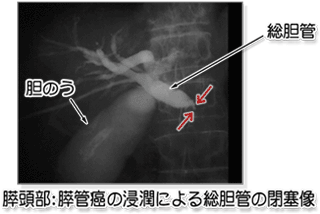
(3)内視鏡的逆行性胆管膵管造影 (ERCP)
これは特殊な検査です。内視鏡専門医が行う検査です。
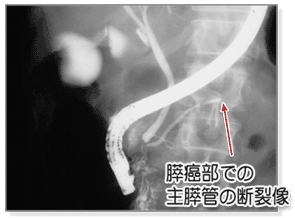
超音波検査、腹部CTなどで膵癌が疑われる場合に施行されます。膵癌の浸潤による膵管閉塞像が特徴的所見です(図5)。膵液中の細胞の検査(膵液細胞診)や膵管組織の採取(膵管生検)などを行うこともあります。
また、この検査時に特殊なチューブを胆管内に挿入することにより、閉塞性黄疸の一時的減黄を行うこともあります。
(4)磁気共鳴装置(MRI)
MRIは、CTと違い、X線被爆がないことが利点です。ただし、飲食すると水に共鳴して正確な画像がとれないので絶食が必要です。ペースメーカーなど金属を体内に埋め込んだ人にはこの検査は行えません。現状でのMRIの有用性は、膵管ならびに胆道を映し出すMRCPにあります。これにより侵襲もなく膵胆道造影ができ、この分野でいろいろの病変が見つかるようになってきております。(ERCPのかわりに用いる医師達もおります)。
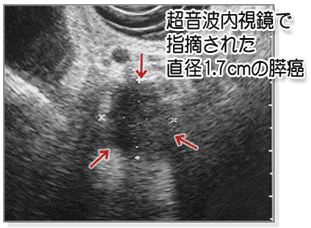
(5)超音波内視鏡検査
これも特殊検査で、内視鏡専門医が行う検査です。
胃や十二指腸に水を満たして、先端に超音波を内蔵した特殊な内視鏡を用いて行う検査で、腹部超音波検査やCTなどで描出できない小さな膵癌を描出することができます(図6)。
(6)経皮経肝胆管造影
これも特殊検査です。皮膚を長い針で刺して、肝臓内の胆管を刺して、映し出す検査です。同時に、閉塞性黄疸の治療をすることが多いです(図7)。
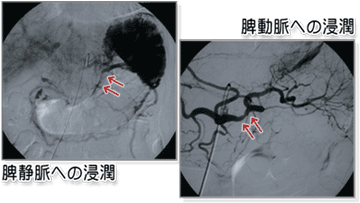
(7)腹部血管造影
これも特殊検査で、膵癌が手術可能かどうか、決め手となる検査です(図8)。膵癌が周囲の重要な血管に浸潤しているかどうかを検査します。
どんな治療法
≪膵癌の治療とは?≫
現状では、手術的摘出以外に根治的治療はありません。膵頭十二指腸切除術といわれる膵頭部の切除、膵遠位側切除術といわれる膵臓の体部尾部切除術などが主な手術術式です。膵頭十二指腸切除では、膵頭部、十二指腸、胆管、胆嚢、胃の一部が切除されます(胃をすべて残す術式もあります)。残存膵、胆管、消化管の再建を必要とします。膵遠位側切除術では、通常、脾臓も切除されます。
しかし、病理学的に癌の取り残しがないと考えられる治癒切除の可能な症例数は、膵癌全体からみれば、僅かであること、膵臓の手術は繁雑であること、などの問題点があげられます。
最近では、膵癌切除後に、肝血管より、抗ガン剤投与を施行したりして、治療の向上を計っている施設もあります。
手術による膵臓切離部の膵液の漏れ(膵液ろう)は、膵臓の手術で一番問題となる術後合併症の一つです。膵液ろうに引き続き、術後の感染症(膿瘍形成など)をきたして、難治性の感染巣を形成したり、術後出血を引き起こすこともあります。
手術以外の治療としては、放射線治療、抗ガン剤治療などがありますが、膵癌の治癒を期待できるものではありません。
予防の第一は、暴飲暴食を避けることです。また、胆嚢結石、総胆管結石と医師に診断されている場合には、一度、消化器病の専門医に相談してみるといいでしょう。また、何度か急性膵炎を繰り返しているのに、膵胆道系の精査を受けていない方も、消化器病の専門医に相談してみるといいでしょう。このような方の中に、膵管、胆管の先天的奇形や胆石症などの原因疾患が認められることがあります。
 0120-344-544
0120-344-544



